Esipuhe
Teknologian kehityksen ja digitalisaation sanotaan usein lisäävän tuottavuutta. Digitalisaation odotetaankin auttavan terveydenhuollon kustannusnousun taittamisessa ja odotettavissa olevan kestävyysvajeen ratkaisemisessa. Syyt mainittujen haasteiden takana ovat kuitenkin monimutkaisia ja systeemisiä. Teknologia ei yksin voi tarjota kuin pistemäisiä ratkaisuja, ellei digitalisaation mukana uudisteta terveydenhoitoa laajemmin.
Terveydenhuollon kehitystä vauhdittavat tällä hetkellä muilla toimialoilla kehitetyt innovaatiot ja niiden integroituminen osaksi ihmisten arkea. Älypuhelimet, nopeat langattomat verkkoyhteyden, paikannuspalvelut, kamerateknologia ja puheentunnistus ovat esimerkkejä teknologioista, jotka ovat jo mullistaneet muita toimialoja.
Terveydenhuolto on kuitenkin vahvasti säännelty ja hitaasti muuttuva toimiala. Nopeasti kuluttajien saataville putkahtaneet terveys- ja hyvinvointisovellukset suoraan sovelluskauppojen kautta ovatkin nostaneet alalla aiheellisia kysymyksiä muun muassa niiden vaikuttavuudesta.
Digitaaliset terapiat eli hoitomuodot saattavat tarjota ratkaisun, kuinka uutta teknologiaa hyödynnetään vastuullisesti terveydenhuollossa. Ne ovat digitaalisen terveydenhuollon kovinta ydintä, perustuvat kliiniseen näyttöön ja niiden avulla voidaan hoitaa tai ennaltaehkäistä sairauksia. Digitaalisia terapioita käytetään jo nyt esimerkiksi masennuksen ja syövän hoitoon lääkehoidon rinnalla.
Suomella on erinomainen mahdollisuus saavuttaa asema digitaalisten terapioiden edelläkävijänä, vaikka emme sitä tällä hetkellä olekaan. Meillä on hyvät terveydenhuollon digitaaliset valmiudet, kuten kattavat potilastietojärjestelmät ja keskitetyt tietopalvelut kansalaisille. Olemme monista muista maista poiketen pystyneet luomaan kansallisia toimintatapoja arkaluontoisen terveystiedon käyttöön. Suomen hyvät tietoliikenneyhteydet, korkea koulutustaso ja pienen maan ketteryys luovat omalta osaltaan hyvän pohjan minkä tahansa toimialan digitaaliselle kehitykselle.
Tämä työpaperi kertoo digitaalisten terapioiden haasteista ja mahdollisuuksista osana terveydenhuoltoa sekä miten niihin suhtaudutaan kansainvälisesti. Listaamme myös Sitran toimenpidesuosituksia Suomelle. Tavoitteena on tarjota tuoretta tietoa digitaalisista terapioista sekä nopeuttaa kansallista ja alueellista kehitystyötä.
Haluamme kiittää kaikkia selvitystyöhön osallistuneita.
21.1.2022
MARKUS KALLIOLA
Projektijohtaja, Terveysdata 2030, Sitra
Tiivistelmä
Digitaaliset terapiat ovat lääketieteelliseen näyttöön perustuvia hoitomuotoja sairauksiin ja oireyhtymiin. Potilailla on aktiivinen rooli niiden käytössä. Ne toimivat sekä itsenäisesti että osana lääkehoitoa. Itsenäisiä digitaalisia terapioita tarjotaan erityisesti mielenterveyden sairauksiin ja lääkehoidon rinnalla käytettäviä terapioita puolestaan kroonisiin sairauksiin.
Digitaalisilla terapioilla on erityistä potentiaalia auttaa terveydenhuollon perinteisten palveluiden ulkopuolelle jäävien potilaiden hoidossa, esimerkiksi lievän masennuksen hoidossa tai kuntoutuksen toteuttamisessa kustannustehokkaasti.
Digitaalisista terapioista on hyötyä kaikille terveydenhuollon toimijoille aina potilaista terveydenhuollon ammattilaisiin, palveluiden järjestäjiin ja digitaalisia ratkaisuita kehittäviin yrityksiin. Toimiala kasvaa ja tarjoaa mahdollisuuksia sekä uusille että vakiintuneille toimijoille.
Digitaalisia hoitomuotoja hyödyntämällä terveydenhuollon ammattilaiset voivat palvella asiakkaitaan nykyistä paremmin, keskittyä vaikuttaviin toimiin ja säästää työaikaa. Potilaat pääsevät aktiivisesti osallistumaan oman hyvinvointinsa parantamiseen, eivätkä ole vain passiivisia hoidon vastaanottajia. Terveydenhuollon vaikuttavuus paranee ja kustannukset kevenevät.
Digitaalisten terapioiden käyttöä tarkasteltiin Ranskassa, Saksassa, Belgiassa, Englannissa ja Espanjan Kataloniassa. Tutkimus toteutettiin syksyllä 2021 haastatteluin ja kirjallisuuskatsauksen avulla.
Vaikka kyseistä termiä ei sellaisenaan käytetä tarkastelluissa maissa, on kaikilla paitsi Katalonialla samankaltaiset arviointiperusteet digitaalisille terveydenhuollon ratkaisuille: niiltä vaaditaan turvallisuutta, hyvää käytettävyyttä, kliinistä näyttöä, tuotantotaloudellista vaikuttavuutta ja integraatiota olemassa oleviin rakenteisiin. Käyttöönotto ja hankinta eroavat maiden välillä, mutta selkeä muutos kohti korvattavuuteen perustuvaa mallia on käynnissä.
Euroopassa tulee rakentaa yhtenäistä markkinaa digitaalisille terapioille. Vähintään digitaalista terapiaa tukevan näytön hyödyntämistä toisessa maassa tulisi helpottaa. Yhteisen eurooppalaisen arviointimallin rakentaminen pohjautuen olemassa oleviin malleihin tulisi myös aloittaa, mutta yksittäisten maiden ei tule tukeutua pelkästään eurooppalaiseen kehitystyöhön.
Suomen tulee rakentaa kansallinen malli digitaalisten terapioiden hyväksyntään ja käyttöönottoon. Ensivaiheessa Suomessa käytettävien ratkaisujen arvioinnissa ja hyväksynnässä tulisi siirtyä kansalliseen malliin, vaikka hankinta tehtäisiin edelleen
1. Digitaaliset terapiat voivat parantaa hoitoa ja laskea kustannuksia
Digitaaliset terapiat ovat lääketieteelliseen näyttöön perustuvia hoitomuotoja sairauksiin ja oireyhtymiin. Ne tarjoavat hoitoa kroonisiin sairauksiin, mielenterveyden häiriöihin, elintapojen muutokseen ja kuntoutukseen. Toimiala kehittyy nopeasti ja tulevaisuudessa ratkaisut monipuolistuvat.
Digitaaliset terapiat tarjoavat uusia työkaluja parempaan hoitoon
Digitaaliset terapiat (engl. digital therapeutics, lyh. digiterapiat) ovat digitaalisen terveyden kategoria, jonka näyttönä on sekä kliininen tutkimus että vaikuttavuus todellisessa käyttöympäristössä. Vaikka kategoria vakiinnuttaa asemaansa terveydenhuollossa, niin itse termi digitaalinen terapia ei ole vakiintunut. Tässä työpaperissa käytetään Digital Therapeutics Alliancen (PDF) määritelmään:
”Digitaaliset terapiat ovat digitaalisia kliiniseen näyttöön pohjautuvia hoitomuotoja, jotka ennaltaehkäisevät tai hoitavat sairauksia. Niitä tarjotaan suoraan potilaille, joilla on aktiivinen rooli niiden käytössä.”
Potilaiden näkökulmasta digiterapiat näyttäytyvät pääasiassa mobiililaitteiden tai tietokoneiden kautta käytettävinä sovelluksina. Ne tarjoavat siten ajasta ja paikasta riippumattoman käytön mahdollisuuden potilaille tuttujen laitteiden kautta.
Mitä digiterapiat eivät ole? Digiterapiat ovat kliiniseen näyttöön perustuvia lääketieteellisiä hoitomuotoja, joten yleiset terveyden ja hyvinvoinnin tueksi tarkoitetut sovellukset eivät ole digitaalisia terapioita. Tällaisia ovat esimerkiksi sovelluskaupoista ladattavat mindfullness-sovellukset. Erilaiset oirekyselyt tai potilaiden diagnosointiin käytettävät sovellukset eivät myöskään ole digitaalisia terapioita, koska ne eivät kohdistu tietyn sairauden hoitoon.
Terveyskylä ja muut paikalliset palvelut (usein Oma-etuliitteellä, esim. OmaKYS tai OmaTAYS) sisältävät monenlaisia toimintoja, joista osa voi olla digitaalisia terapioita. Usein ne ovat kuitenkin pääosin asioinnin ja tiedon jaon kanavia. Niiden sisällöt ovat johdettuja toimijoiden nykyisistä palveluketjuista ja usein niillä korvataan jokin hoidon manuaalinen vaihe kuten esimerkiksi verensokeritietojen keruu, eivätkä ne sisällä merkittävää tietojen analysointia. Ne eivät myöskään ole usein kliinisesti vaikuttavaksi todettuja, vaikka niiden hyödyt olisivatkin konkreettisia.
Digiterapioiden luokittelu ja esimerkkejä markkinoilla olevista toimijoista
Taulukossa 1 on luokittelu nykyisistä painopistealueista digiterapioissa. Digiterapiakenttä on muutoksessa ja uusia ratkaisuja syntyy jatkuvasti. Eri kategorioilla on erilaiset ajurit vaikuttavuuteen ja hyödyllisyyteen terveydenhuollon näkökulmasta.
Taulukko 1. Digiterapiat voidaan luokitella niiden kohteena olevien sairauksien mukaan.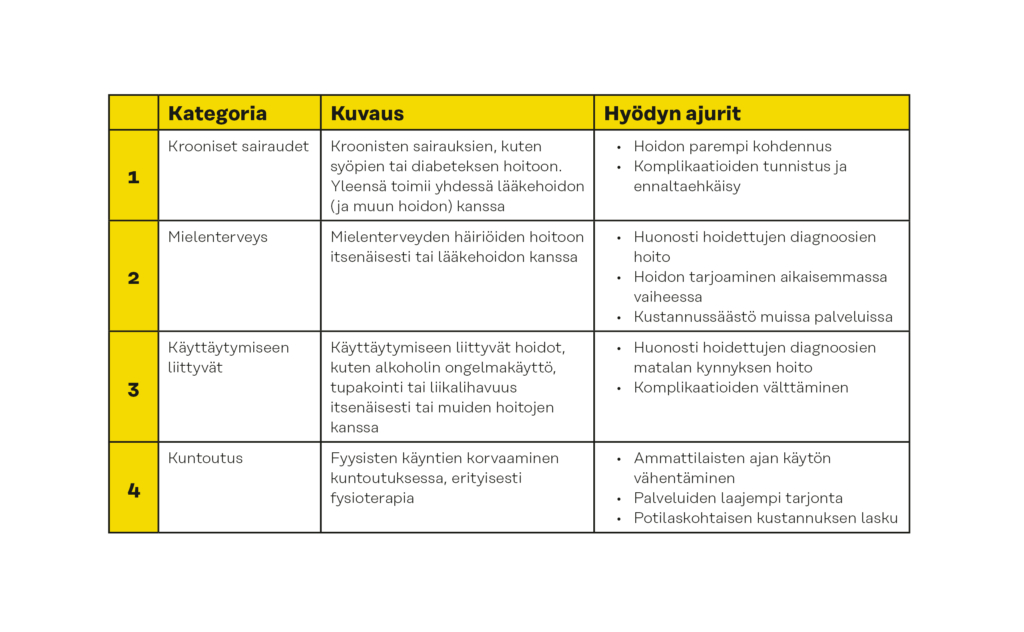
Kroonisissa sairauksissa hyödyn potentiaali jo lyhyelläkin aikavälillä on suurta. Esimerkiksi diabetes aiheuttaa 15 prosenttia Suomen terveydenhuollon kustannuksista. Monissa kroonisissa sairauksissa kokonaiskustannukset eivät nouse näin merkittävään osuuteen, mutta potilaskohtaiset kustannukset ovat merkittäviä, jopa satoja tuhansia euroja. Esimerkkejä kroonisista sairauksista ovat diabetes, syövät, verenpainetauti, osteoporoosi, alkoholiin liitännäiset sairaudet ja Alzheimerin tauti. Näissä sairauksissa digitaalisia terapioita käytetään nykyisen hoidon parempaan kohdennukseen ja sitä kautta potilaskohtaisen kustannuksen laskemiseen. Kroonisten sairauksien digiterapiat perustuvat usein oirepohjaisiin kyselyihin ja ennakointiin näiden kyselyiden pohjalta.
Esimerkki kroonisiin sairauksiin keskittyvästä digiterapiasta on yhdysvaltalainen Moovcare-yritykseltä Sivan. Se on kohdistettu keuhkosyövän metastaattisessa vaiheessa oleville potilaille. Moovcare-digiterapian avulla on saavutettu 7,6 kuukauden parannus kokonaiselinaikaan (engl. overall survival) suhteessa tavalliseen ei-digiterapioita hyödyntävään hoitoon. Kliinisen tutkimuksen vaihe kesti kuusi vuotta. Moovcare tukeutuu oirepohjaiseen komplikaatioiden tunnistamiseen aikaisessa vaiheessa ja hoidon parempaan kohdistamiseen. Se on saanut hyväksynnän Yhdysvalloissa ja on korvattavuuden piirissä Ranskassa ensimmäisenä digiterapiana.
Mielenterveyteen keskittyvät digiterapiat tarjoavat hoitoa potilaille, jotka eivät välttämättä muuten saisi hoitoa tai nykyisen hoidon tueksi. Niiden avulla voidaan välttää kalliimpiin hoitoihin tukeutumista ja samalla välttää kustannuksia muualla terveys- tai sosiaalihuollossa. Yleisimmät kohteet ovat masennus, unettomuus ja ahdistuneisuus.
Esimerkki mielenterveyteen keskittyvästä digiterapiasta on Big Health -yrityksen Daylight-niminen digiterapia, joka hoitaa ahdistuneisuushäiriötä. Daylightin avulla 71 prosenttia potilaista on saavuttanut ei-kliinisen ahdistuneisuuden tason 10 viikon käytön aikana. Ahdistuneisuus määritellään usein GAD-7 asteikolla, jolla yli 10 pisteen tulos tarkoittaa kliinistä ahdistuneisuutta. Korkein mahdollinen tulos on 16 pistettä. Daylightin avulla pisteet 10 viikon aikana laskivat lähes 16 pisteestä hieman alle 8 pisteeseen. Big Healthilla on myös muita digiterapioita, joita tukee yhteensä 13 satunnaistettu vertailukoetta (lyh. RCT engl. Randomized controlled trial) ja 64 tieteellistä julkaisua.
Käyttäytymiseen ja elämäntapoihin liittyviin sairauksiin kohdistuvat digiterapiat auttavat potilaita muuttamaan omaa toimintaansa hyödyntäen käyttäytymistieteellisiä keinoja kuten pelillistämistä. Ne parantavat hoidon onnistumisen todennäköisyyttä, minkä seurauksena tulevia kustannuksia voidaan estää syntymästä. Useat käyttäytymiseen ja terveyteen liittyvät tilanteet, kuten alkoholin ongelmakäyttö, ovat huonosti hoidettuja ja tukeutuvat pitkälti kolmannen sektorin toimijoihin. Niihin liittyy myös häpeää ja salailua.
Esimerkki käyttäytymiseen kohdistuvasta digiterapiasta on yhdysvaltalainen reSET, joka tukee potilaita huumaavien aineiden (pl. opiodit) lopettamisessa. Se toimii yhdessä muun hoidon kanssa. Kliinisessä tutkimuksessa sen havaittiin yli kaksinkertainen onnistumistodennäköisyys huumausaineesta pidättäytymisessä.
Kuntoutukseen liittyvät digiterapiat pyrkivät siirtämään fyysiset tapahtumat kokonaan tai osittain digitaalisin työkaluin tehtäviksi. Niitä voidaan tarjota yleisiin tilanteisiin, kuten selkäkipuihin, tai spesifeihin tilanteisiin, kuten kuntoutukseen lonkkaproteesileikkauksen jälkeen. Niiden avulla voidaan säästää suorissa kustannuksissa, mutta myös tarjota palveluita suuremmalle joukolle.
2. Digiterapioiden lupaukset ja haasteet
Digiterapiat tarjoavat uusia mahdollisuuksia uusille ja vakiintuneille yrityksille, aiempaa monipuolisempaa hoitoa potilaille sekä vaikuttavuutta ja kustannustehokkuutta terveysjärjestelmälle. Niiden haasteina on erottautuminen muista terveyssovelluksista ja integraation puuttuminen terveyspalvelujärjestelmään.
Digiterapioilla kustannushyötyjä
Digiterapiat monipuolistavat ja voivat parantaa merkittävästi sairauksien ja oireyhtymien hoitoa. Pelkästään hoidollinen vaikutus on monissa tapauksissa riittävä peruste rakentaa toimintamallit digiterapioiden lisäämiseksi osaksi palvelujärjestelmää.
Digiterapiat tarjoavat uusia hoitotapoja, täydentävät lääkkeiden ja muiden perinteisten hoitomuotojen kokonaisuutta ja tarjoavat vuorovaikutteisen kanavan hoitoyksikön ja potilaan välille. Niiden avulla voidaan tarjota hoitoa sairauksiin, joita ei tällä hetkellä hoideta riittävästi tai joita ei hoideta lainkaan. Esimerkkeinä tällaisista sairauksista ovat mielenterveyden häiriöt yleisesti, elämäntapasairaudet tai addiktiot.
Digiterapiat voivat pienentää kustannuksia esimerkiksi seuraavasti:
- Nykyisten hoitojen parempi kohdentaminen: Digiterapiat voivat auttaa kalliiden hoitojen (esimerkiksi syöpähoidot) kohdistamisessa niistä eniten hyötyville vähentäen turhien hoitojen aiheuttamia kustannuksia.
- Potilaskohtaisen kustannukset: Digitaalisuus mahdollistaa potilaskohtaisten kustannusten laskun, koska digitaalisten ratkaisujen kustannukset eivät ole suoraan riippuvaisia käyttäjien määrästä. Tämä vaatii usein uudenlaisia hinnoittelumalleja, jotka perustuvat esimerkiksi käyttäjien määrän mukaan laskevaan yksikkökustannukseen.
- Eskaloitumisen välttäminen: Digiterapioita voidaan tarjota potilaille, joille perinteiset hoitomuodot eivät vielä sovellu, mutta joilla on jo jokin sairaus tai sen esiaste. Näin on mahdollista välttää sairauden eteneminen ja siten välttää merkittäviä tulevia kustannuksia. Esimerkiksi masennuspotilaiden ennakoiva hoito voi vähentää tulevia terveydenhuollon, sosiaalihuollon ja jopa työttömyyden kustannuksia.
- Henkilöstöresurssien kohdistaminen: Digitaaliset työkalut vähentävät henkilöstöresurssien tarvetta muun muassa automatisoimalla hälytykset riskitilanteista tai korvaamalla fyysisen käynnin. Esimerkiksi kuntoutuksessa voidaan vähentää fyysisiä kuntoutuskäyntejä tai säännöllisten rintasyöpäseulontojen sijaan voidaan hyödyntää oirepohjaisia kyselyitä ohjaamaan seulontoja.
Digiterapiat lisäävät uudenlaista tietoa sekä hoidon tuloksista että potilaiden kokemuksista. Tietoa voidaan hyödyntää myös digiterapian ulkopuolella. Toisin kuin lääkehoidossa, potilaista saadaan jatkuvasti dataa, jota voidaan käyttää esimerkiksi digiterapian hinnoittelun perusteena.
Kansalaisille lisää hoitoa ja vaihtoehtoja
Kansalaisille digiterapiat tarjoavat uudenlaisia hoitomuotoja. Tämä on erityisen tärkeää huonosti hoidetuista tai hoitamattomista sairauksista ja oireyhtymistä kärsiville. Myös aiemmin saavuttamattomat väestön osat voidaan tavoittaa digiterapioiden avulla.
Digitaalisuus tarjoaa mahdollisuuksia, joita on vaikea toteuttaa perinteisillä hoitomuodoilla. Ne mahdollistavat yksilöllisen hoitokokemuksen (engl. personalized healthcare), tietoa potilaalle ymmärrettävässä muodossa ja paikkariippumattomuutta. Lääketieteellisessä hoidossa standardisointi on tärkeää, mutta esimerkiksi hoitoon sitoutumisessa personointi voi tarjota kriittisen hyödyn, jolla potilas saadaan pidetty hoidon piirissä.
Digiterapioita tarjotaan suoraan potilaille ja samalla vältetään monet perinteisen hoidon esteet. Hoitoa voi saada ajasta ja paikasta riippumatta hyödyntäen potilaiden omia laitteita. Passiivisista potilaista tulee oman terveytensä aktiivisia toimijoita.
Uusia yrityksiä ja lisää investointeja
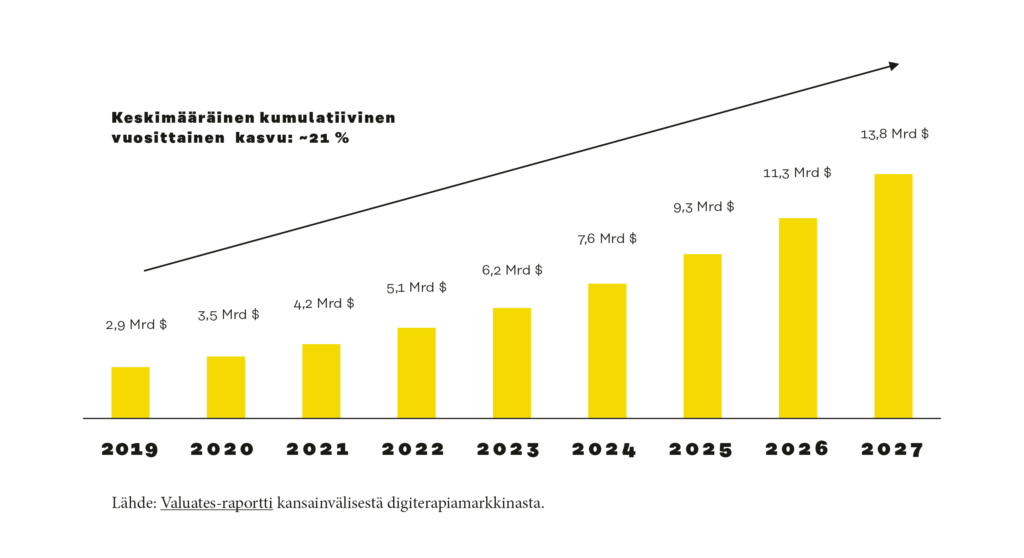
Digiterapiamarkkina kasvaa nopeasti ja on arvioitu saavuttavan 10 miljardia dollaria viiden vuoden päästä. Digiterapia-ala on pitkälti riippuvainen lainsäädännöstä ja julkisesta päätöksenteosta, koska merkittävä osa ostajista on julkisia palveluiden järjestäjiä tai tuottajia ja markkinoille pääsyä rajoittavat erilaiset hyväksynnät ja arvioinnit.
Kuva 1. Globaali digiterapiamarkkina kasvaa kumulatiivisesti vuosittain noin 20 prosenttia.
Lähde: Valuates-raportti kansainvälisestä digiterapiamarkkinasta.
Vakiintuneille yrityksille ja erityisesti lääkeyhtiöille digiterapiat tarjoavat merkittäviä mahdollisuuksia uudistaa ja hajauttaa liiketoimintaa. Lääkkeen kehittäminen maksaa sadoista miljoonista euroista jopa miljardeihin euroihin ja kestää jopa yli kymmenen vuotta. Kalliin ja pitkän kehitystyön päätyttyä datan saanti lääkkeen toiminnasta lähes tyrehtyy.Digiterapiat voivat tarjota helpotusta molempiin haasteisiin. Digiterapian kehitystyön kliiniset tutkimukset mukaan laskettuina voi toteuttaa jopa kolmessa vuodessa. Lääkeyhtiöt voivat ottaa tuotekehitykseensä mukaan lääkkeisiin verrattuna lyhyemmän ja edullisemman kehitystyön digiterapioita.
Riskien vähentämiseksi ja innovatiivisten digiterapioiden varmistamiseksi lääkeyhtiöt ovat kiinnostuneita kumppanuusmalleista. Ne voivat hyötyä teknologiayhtiöiden ketteryydestä ja teknologioista, kun taas teknologiayhtiöt voivat saada lääkeyhtiöiden suuren koon tuomia skaalautumisen etuja.
Digiterapioiden haasteena integroituminen osaksi hoitoa
Miksi digiterapiat eivät ole vielä muodostuneet merkittävämmäksi osaksi terveydenhuoltoa? Haastatteluiden mukaan syitä on monia, kuten muutosvastarinta, tehottomat toimintamallit, matala osaamistaso, regulaation puute, innovatiivisten yritysten puute ja rahoituksen puutteet.
Merkittävin selitys digitaalisten terapioiden vähäiselle hyödyntämiselle on kuitenkin toimialan uutuus. Se näkyy digitaalisia terapioita tarjoavien yritysten vähäisenä määränä, lainsäädännön puutteellisuutena ja potentiaalisten ostajien matalana aiheeseen liittyvänä osaamistasona.
Yleisimpiä pulmia ovat lisäksi digiterapioiden erottaminen muista terveyssovelluksista ja integraation puuttuminen terveyspalvelujärjestelmään. Digiterapioita voi hyödyntää myös muusta hoidosta erillisinä ratkaisuina, mutta silloin ne eivät saavuta parasta mahdollista vaikuttavuutta. Hoitotapoja, -menetelmiä ja -ohjeistuksia tulee muokata kokonaisuutena, jotta digiterapioiden hyödyt saadaan käytäntöön täysimittaisesti.
3. Digiterapioiden asema kansainvälisesti terveydenhuollossa
Digiterapia on verrattain uusi konsepti, joten kansalliset lähestymistavat hakevat muotoaan. Euroopassa vaatimukset digiterapioita kohtaan ovat samanlaisia, mutta mallit niiden hyväksyntään ja käyttöönottoon ovat erilaisia. Eurooppaan olisikin mahdollista luoda yhtenäinen sisämarkkina hyväksymällä vaatimukset todentavan kliinisen näytön hyödyntäminen yli rajojen.
Eurooppalaisten maiden vaatimukset ovat melko samanlaisia
Sitra toteutti vuoden 2021 aikana selvityksen digitaalisten terapioiden käytöstä Euroopassa. Selvityksessä analysoitiin viisi maata ja aluetta: Saksa, Belgia, Ranska, Englanti ja Espanjan Katalonia. Jokaisesta maasta selvityksen haastatteluihin osallistui vähintään yksi julkisen sektorin ja yksi yksityisen sektorin edustaja.
Tutkituilla mailla on hieman erilainen lähestymistapa digiterapioiden hyödyntämiseen terveydenhoidossa kokonaisuutena, mutta digiterapialle kohdistetut vaatimukset ovat hyvin samanlaisia.
Digiterapioiden tai siihen verrattavien kategorioiden lisäksi jokaisella maalla on käytössään Health Technology Assessment -arviointimalli (HTA), joka on systemaattinen arvio terveysteknologian tarkoitetuista vaikutuksista ja tarkoittamattomista seurauksista. Arviointimalli kohdistuu lääkkeisiin, laitteisiin, toimintamalleihin ja tietojärjestelmiin terveydenhuollossa, ja sitä käytetään päätöksenteon tukena. Sitran selvityksen kohteena eivät olleet kansalliset HTA-arviointimallit, vaan digiterapiat tai siihen verrannolliset kategoriat.
Terminä digitaalista terapiaa ei laajasti käytetä. Digiterapiat sijoittuvatkin usein erilaisten sitä lähellä olevien termien tai laajempien kattotermien alle. Näitä ovat esimerkiksi mHealth (terveyden edistäminen mobiililaitteiden avulla), terveyssovellukset tai digitaaliset terveysratkaisut (engl. digital health). Kuitenkin jokaisen tarkastellun maan tai alueen vaatimukset ovat yhteneväisiä digiterapia-käsitteen kanssa. Saksan mallin vaatimukset ovat lähimpänä digiterapioiden määritelmää. Ratkaisuilta vaaditaan seuraavia asioita (pois lukien Katalonia):
- Digitaalinen ja ohjelmistopohjainen ratkaisu.
- Käsittelee potilastietoja ja on täten lääkinnällinen laite.
- On tietoturvallinen ja saavutettava.
- Käytetään sairauden hoitoon tai ennaltaehkäisyyn.
- Vaikuttavuus on todettu kliinisissä tutkimuksissa.
- On terveystaloudellisesti vaikuttava.
- Potilas on aktiivinen käyttäjä.
- Perustuu tietojen prosessointiin ja analysointiin, eikä pelkästään tietojen tallennukseen ja näyttöön.
- Yrityksen tulee osoittaa, miten ratkaisu sopii kyseiseen järjestelmään ja mitä muutoksia se vaatii.
Vaatimuksissa terveystaloudelliseen vaikuttavuuteen on joitakin eroja. Terveystaloudellinen vaikuttavuus määritetään usein avoimesti ja se jättää paljon vastuuta yritykselle valita ratkaisuun sopivat mittarit. Kustannussäästöt nykytilanteeseen verrattuna ovat kuitenkin tärkein tekijä. Digitaalisen terveyden ratkaisut lisäävät usein potilaalle tarjottavaa arvoa, mutta jatkuvat säästöpaineet rasittavat terveydenhuoltoa. Edes merkittävä laadun parantaminen ei yleensä riitä, jos se lisää kustannuksia.
Toukokuussa 2021 voimaan astuneen uuden lääkinnällisten laitteiden regulaation (MDR 2017/745 PDF) mukaan digiterapioiden tulee osoittaa turvallisuus, vaikuttavuus ja toiminnallisuus aikaisempaa laajemmin. Aiemmin digiterapiat voitiin usein sertifioida matalimman riskin luokkaan I. Uudessa regulaatiossa digiterapiat kuuluvat luokkaan IIa tai Iib, joissa vaatimukset ovat tiukemmat kuin luokassa I. Käytännössä tämä tarkoittaa aiempaa laajamittaisempia kliinisiä tutkimuksia.
Eri maiden lähestymistavat eivät käytännössä näyttäydy selkeinä kokonaisuuksina. Saksan ja Belgian mallit ovat selkeimpiä. Englannissa löytyy erilaisia malleja, jotka toimivat erillisinä hyväksyntöinä ilman suoraa yhteyttä käyttöönottoon, hankintaan tai korvattavuuteen.
Alan nopeasta kehityksestä kertoo se, että syksyllä 2021 toteutetun taustaselvityksen aikana Ranskan presidentti Emmanuel Macron ilmoitti Ranskan kopioivan Saksan DiGA-mallin. Vaatimukset ovat todennäköisesti tarkoituksella alan uutuudesta johtuen usein hieman epämääräisiä ja tulkinnanvaraisia, jotta voidaan tarjota liikkumavaraa yrityksille ja viranomaisille.
Kataloniassa ei ole samanlaista hyväksyntämallia digitaalisen terveyden sovelluksiin kuin muissa selvityksen kohteissa. Käytettävät ratkaisut hankitaan julkisten hankintojen kautta ja mukaan kelpuutetaan myös yleisluonteisia hyvinvointisovelluksia eivätkä kliinisen näytön ja vaikuttavuuden vaatimukset ole tiukkoja. Kataloniassa on kuitenkin rakenteilla arviointimalli, joka perustuu EUnetHTA-verkoston suosituksiin ja malliin.
Arvioinnit ja hyväksynnät ovat tärkeä osa digitaalisten terapioiden hyödyntämisen kokonaisuutta. Lisäksi tulee suunnitella ratkaisujen hankinta, käyttöönotto, hinnoittelumalli, korvattavuus ja integraatio järjestelmiin. Jopa parhaiten toimivat mallit vaativat edelleen merkittävää työtä. Erityisesti digiterapioiden käyttöönotto ja käytön lisääminen vaativat kehitystä. Saksa on toteutuksessa tällä hetkellä pisimmällä ja heidän mallinsa kattaa arvioinnin, hyväksynnän, korvattavuuden ja osittain myös käyttöönoton.
Saksa: Edelläkävijä digiterapioissa
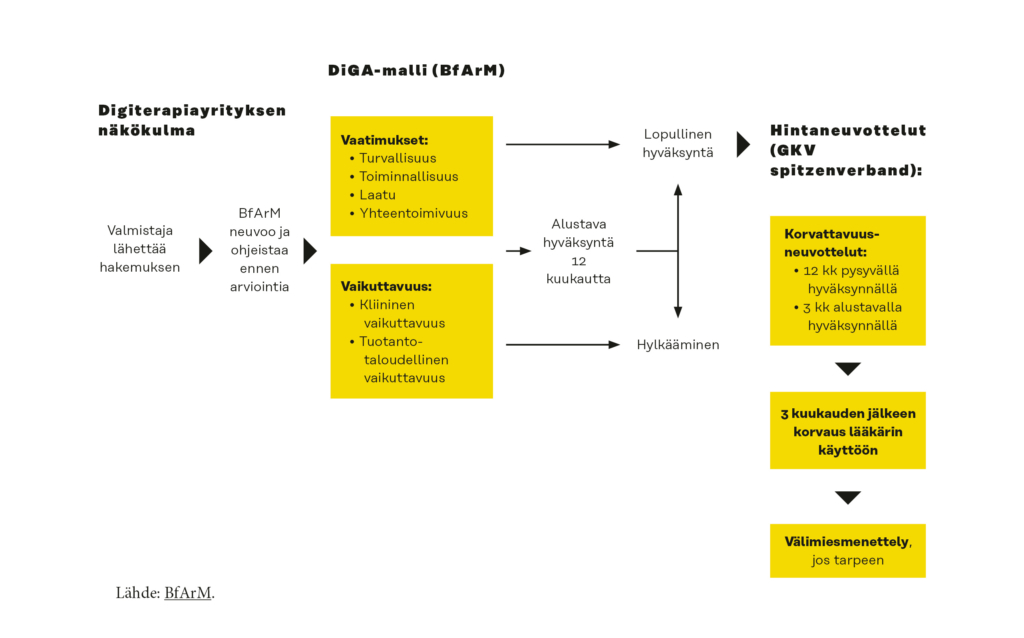
Euroopassa ehdoton edelläkävijä digiterapioiden suhteen on Saksa, joka rakensi vuonna 2019 mallin digitaalisille terveyssovelluksille. DiGA-malli on selkeä ja rakenteellinen koko ketjun – hyväksynnästä korvattavuuteen – kattava prosessi. DiGA-mallin johtavina ajatuksina voidaan pitää nopeutta ja suoraa yhteyttä korvattavuuteen.
Jo prosessin alussa yrityksille nimetään yhteyshenkilö Saksan lääkkeiden ja lääkinnällisten laitteiden laitoksella (Bundesinstitut für Arzneimittel und Medizinprodukte, lyh. BfArM). BfArM arvioi kolmen kuukauden aikana digiterapian turvallisuutta, käytettävyyttä, laatua ja yhteensopivuutta. Jos digiterapian tukena on kliinistä tai tuotantotaloudellista näyttöä, myös se voidaan arvioida. Jos näyttö puuttuu, on hakijalla mahdollisuus kerätä sitä 12 kuukauden aikana. Aikaa voidaan perustellusti jatkaa 12 kuukaudella.
Mikäli ratkaisu hyväksytään, se lisätään DiGA-rekisteriin ja sille myönnetään koko Saksan terveysvakuutuksella rahoitetun terveydenhuollon kattava korvattavuus. Tässä vaiheessa terveydenhuollon ammattilaiset eli käytännössä lääkärit voivat määrätä hyväksytyn digiterapian reseptipohjaisesti.
Hintaneuvottelut käydään hyväksynnän jälkeen, jos hinnan määrittämiseksi on valmiiksi näyttöä. Jos näyttöä ei ole, digiterapian kehittänyt yritys määrittää itse korvauksen määrän ensimmäiselle 12 kuukaudelle. 12 kuukauden tai jopa 24 kuukauden jälkeen käydään kerättyyn dataan perustuvat uudet hintaneuvottelut. Hintaneuvottelut eivät ole julkista tietoa, joten tarkkaa tietoa niistä ei ole tarjolla. Korvauksen saavat terveydenhuollon palvelutarjoajat. Potilaille digiterapiat ovat Saksassa maksuttomia. Prosessia on havainnollistettu kuvassa 2.
Saksan malli on uusi eikä sen vaikuttavuudesta ole vielä näyttöä. Joitakin haasteita on jo tullut esiin. Integraatio terveydenhuoltoon ei toimi vielä halutulla tavalla eivätkä digiterapiat ole asettuneet osaksi hoitoa laaja-alaisesti. Hyvin pieni osa lääkäreistä määrää valtaosan kaikista digiterapioista. Malli on saanut yritykset tuottamaan paljon vaatimukset täyttäviä digiterapioita, mutta on epäselvää, saavutetaanko se kustannustehokkaasti tai vaikuttavasti.
Kuva 2. Saksan DiGA-mallissa digiterapia arvioidaan kolmessa kuukaudessa. Terapia voidaan hyväksyä täysin tai määräaikaisesti. Yritys voi kerätä näyttöä vaikuttavuudesta määräajan kuluessa. (Lähde: BfArM).
Yhdysvallat: Markkinavetoinen malli
Yhdysvallat on arvioinut ja hyväksynyt digiterapioita jo vuodesta 2017. Ensimmäinen hyväksytty ratkaisu oli aikaisemmin tässä työpaperissa esitelty reSET huumausaineiden käytön lopettamisen tueksi. Yhdysvaltain elintarvike- ja lääkevirasto (Food and Drug Administration, FDA) ei kuitenkaan tarjoa tarkkaa määritelmää digiterapioille. FDA:n toiminta rakentuu ”yhden luukun”-strategialle, jossa digiterapiat voivat itse keskusteluiden tukemina määrittää sopivat vaatimukset. FDA on keventänyt vaatimuksiaan digitaalisen terveyden ratkaisujen suhteen koronaepidemian ajaksi. Lähteistä ja digiterapioiden määritelmästä riippuen FDA on hyväksynyt 30–40 digiterapiaa.
Yhdysvaltojen lähestymistapa eroaa Saksan mallista suuremman liikkumavaran kautta. Saksa määrittää selkeän prosessin, kun taas Yhdysvalloissa yritykset itse luovat markkinan rahoituksen tukemina. Yhdysvalloissa tukena on helpommin saatava riskirahoitus sekä markkinan koko. Terveydenhuollon maksajat, jotka ovat usein terveysvakuutusyhtiöitä, määrittävät korvattavuuden Yhdysvalloissa, joten markkina ei ole yhtenäinen.
FDA on ottanut käyttöön terveyssovellusten esisertifointiohjelman, jossa yksittäisten ratkaisujen sijaan arvioidaan yritystä ja sen tapaa kehittää ohjelmistoja. Ohjelmistoja päivitetään jatkuvasti ja niiden uudelleenarviointi jokaisen julkaisun yhteydessä ei ole käytännöllistä tai järkevää arvioinnin tekijälle tai yritykselle. Ohjelma on vielä pilottivaiheessa, mutta se antaa vaihtoehtoisen tavan ratkaista digitaalisen terveyden haasteita.
Suositukset Euroopan komissiolle
Eurooppalaiseen näkökulmaan pureutuvassa aiemmassa työpaperissa ehdotimme Euroopan komissiolle seuraavia toimenpiteitä:
- Muodostetaan tilannekuva nykyisistä kansallisista vaatimuksista.
- Rakennetaan näiden pohjalta minimivaatimusten kokoelma, joka toimii pohjana yhteiselle eurooppalaiselle arviointimallille.
- Mahdollistetaan kliinisen ja terveystaloudellisen näytön hyödyntäminen yli rajojen.
- Rakennetaan rekisteri hyväksytyistä ratkaisuista. Rekisteriä voi ylläpitää joku nykyisistä toimijoista kuten Euroopan lääkevirasto EMA.
- Varmistetaan, että digiterapian edistämiseksi tehtävät toimet sopivat yhteen muiden terveyteen liittyvien hankkeiden, kuten Eurooppalainen terveysdata-avaruus (engl. European Health Data Space), kanssa.
Suositukset yksittäisille maille
Eurooppalaisille maille suosittelimme seuraavia toimenpiteitä:
- Otetaan digiterapiat huomioon kansallisissa terveysstrategioissa.
- Rakennetaan selkeä polku digiterapioiden arvioinnille ja hyväksynnälle geneeristen HTA-polkujen lisäksi.
- Määritetään ja julkaistaan selvät kriteerit arvioinnille samalla, kun otetaan huomioon myös muiden maiden kriteerit. Kriteerien tulee tasapainottaa innovaatioita ja regulaatiota ja olla selkeät yrityksille, mutta toisaalta niiden tulee vaatia riittävää näyttöä.
- Tarjotaan yrityksille polku markkinalle. Paras ratkaisu on korvattavuus, mutta monissa maissa sen toteuttaminen on vaikeaa.
- Tarjotaan yrityksille mahdollisuus kerätä kliinistä ja terveystaloudellista näyttöä tarjoamalla esimerkiksi väliaikainen hyväksyntä.
- Otetaan huomioon muutosvastarinta etukäteen esimerkiksi tarjoamalla avoimesti tietoa kansalaisille ja ammattilaisille.
- Suunnitellaan, miten digiterapiat muodostuvat osaksi hoitoa esimerkiksi ottamalla ne osaksi kansallista suositeltua hoitotapaa.
- Hyödynnetään digiterapioiden tuoma mahdollisuus ottaa käyttöön vaikuttavuusperusteisia hankinta- tai hinnoittelumalleja.
- Huomioidaan terveydenhuollon digitalisoituminen terveysalan tutkinto- ja täydennyskoulutuksessa.
- Käynnistetään kansallisia yksityisen ja julkisen sektorin yhteisiä pilottihankkeita toimintatapojen kehittämiseksi sekä vaikuttavuuden todentamiseksi.
4. Toimenpidesuositukset Suomelle
Suomi on edelläkävijä terveydenhuollon digitalisaatiossa, minkä tulee näkyä potilaille perusjärjestelmien lisäksi. Tavoitteeksi tulee asettaa kansallinen toimintamalli ja korvattavuus. Työ voidaan aloittaa kansallisesta arvioinnista ja hyväksynnästä.
Edelläkävijyyden tulee näkyä myös kansalaisille
Suomi on ollut monessa teknologisessa muutoksessa etujoukoissa. Painopiste on kuitenkin usein perusjärjestelmissä, kuten potilastietojärjestelmissä tai kansallisissa tietovarannoissa. Teknologiset edistysaskeleet näkyvät harvoin asiakkaille tai kansalaisille asti. Omaehtoisia, itsenäisiä ja tuotteistettuja palveluita tai tuotteita syntyy, mutta ne ovat usein tutkimusvetoisia.
Viime vuosina edistys on kuitenkin alkanut näkyä myös kansalaisille. Terveyskylä, Omaolo ja muut vastaavat paikalliset palvelut ovat tuoneet uusia työkaluja terveyden edistämiseksi. Ne antavat kansalaisille mahdollisuuksia vaikuttaa paremmin omaan terveyteensä ja samalla vähentävät resurssitarvetta. Omakanta-palvelun kautta taas kansalaiset ovat saaneet näkyvyyden omiin terveystietoihinsa. Monet palvelujärjestäjät ovat myös luoneet sähköisen asioinnin palveluita, joiden kautta voi varata tai muokata aikoja, täyttää esitietolomakkeita ja saada tietoa eri palveluista.
Jotta kehitys vauhdittuisi myös potilaille suunnatuille digitaalisille ratkaisuille, tarvitaan strategisia toimenpiteitä. Yhtenäisen markkinan luominen digiterapioille olisi tälle kehitykselle erinomainen aloituspiste, koska ne ovat määritelmänsä mukaisesti vaikuttavia ja sairauskohtaisuudestaan johtuen hallitavan kokoisia.
Suomessa käytössä olevat terveysteknologiat hankintaan pääosin julkisten palveluiden järjestäjien ja tuottajien hankintamenettelyiden kautta. Hankinta perustuu julkisen toimijan tarpeeseen ja se toteutetaan kilpailutuksen avulla. Digiterapioiden näkökulmasta kilpailutukseen liittyy merkittäviä haasteita. Omaehtoisia ja tuotteistettuja digiterapioita ei nykyisessä hankintoihin perustuvassa järjestelmässä synny tehokkaasti.
Monet haasteet on tunnistettu ja niihin on pyritty vastaamaan. Keskitetyt hankintayksiköt, kuten Kuntahankinnat tai DigiFinland, dynaamiset hankintajärjestelyt ja innovatiiviset hankinnat mahdollistavat erilaisia hankintajärjestelyitä. Niitä hyödynnetään kuitenkin melko vähän. Hankintamenettelyt eivät kuitenkaan tehokkaasti tarjoa kansalaisten tarpeisiin vastaavia hoitoja, vaan ne vastaavat julkisten palvelutuottajien tarpeisiin. Se ei myöskään tue systeemisiä ja kansallisia muutoksia, vaan alueellisia malleja. Ne taas synnyttävät alueellista eriarvoisuutta, hidastavat positiivisia disruptiivisia muutoksia terveydenhuollossa ja pahimmillaan vaikeuttavat innovatiivisten yritysten toimintaa Suomessa.
Suomi tarvitsee selkeää ja kunnianhimoista kansallista mallia
Useimmilla mailla, Suomi mukaan lukien, on käytössä Health Technology Assessment (HTA), joka tarkoittaa hoitoteknologioiden arviointia. Siinä arvioidaan terveydenhuollon menetelmiä eli lääkkeitä, laitteita, toimenpiteitä ja järjestelmiä. HTA on yleiseen arviointiin sopiva menetelmä, joka yleisyytensä takia ei tue digiterapioiden arviointia.
On tärkeää suunnitella kokonaisvaltainen malli, joka parantaa terveydenhuoltoa, tukee innovatiivisten yritysten syntyä ja varmistaa kansalaisten turvallisuuden. Arviointikriteerit ja hyväksyntäprosessi on vain osa tätä kokonaisuutta. Näiden lisäksi tulee suunnitella ja rakentaa polku digiterapioille osaksi palvelujärjestelmää. HTA-arviointi yhdistettynä hankintamenettelyihin ei ole tällainen malli. Analogiaa tulee hakea ICT-hankintojen sijaan lääkkeiden myyntilupa- ja korvattavuusprosessista, koska digitaaliset terapiat toimivat hoidollisesti usein lääkkeiden tapaan eivätkä kuten ICT-järjestelmät. Lääkkeen myyntilupaprosessia on havainnollistettu kuvassa 3.
Digiterapioiden suora vertailu lääkkeisiin ei ole kuitenkaan tarkoituksenmukaista, sillä lääkkeiden kliiniset tutkimukset ovat merkittävästi laajempia eikä digiterapioilla ole vastaavanlaisia riskejä haittavaikutuksille. Lääkkeen myyntilupaprosessin ja HTA-arvion yhdistelmä sopii paremmin digiterapioiden arviointiin, kuin kumpikaan näistä yksinään. Lääkkeet ja digiterapiat ovat osa hoitoprosessia eikä niitä tule ajatella kilpailevina työkaluina, vaan toisiaan tukevina.
Kuva 3. Lääkkeen myyntilupaprosessin tavoitteena on saavuttaa korvattavuus.
Suomen on vaikea vallata paikka merkittävien digiterapiayritysten lähtömaana ja tämän uuden hoitomuodon laajassa hyödyntämisessä, ellei toimintaympäristöä selkeytetä ja yhtenäistetä. Pelkästään hankintamenettelyihin perustuvassa mallissa syntyy pistemäisiä Suomeen sopivia digiterapioita, jotka eivät mullista toimintaa, vaan rakentuvat nykyisen päälle. Pienestä väestöpohjasta ja hajanaisuudesta johtuen maamme markkinasta ei voi syntyä kilpailukykyistä ilman muutoksia nykytilaan. Kansallisen mallin rakentamisessa tulisi huomioida eurooppalainen kehitys ja myös kopioida olemassa olevien mallien parhaita käytäntöjä soveltuvin osin.
Kuusi askelta Suomelle
1.Nostetaan kunnianhimotasoa
Suomen kunnianhimon tasoa tulee nostaa. Nykyisen järjestäjä- ja tuottajakohtaisen mallin rinnalle tulee rakentaa digiterapioille kansallinen malli, jonka avulla vähennetään alueellista eriarvoisuutta, mahdollistetaan vaikuttavien ratkaisujen kansallista käyttöä, nostetaan Suomen kilpailukykyä ja tuetaan innovatiivisia yrityksiä.
Suomi voi ottaa kokoaan merkittävämmän aseman digiterapioiden kehityksessä. Korkea digitalisaatioaste mahdollistaa seuraavan sukupolven ratkaisujen kehittämisen ja kokeilun Suomessa. Seuraavaa sukupolvea digiterapioille voisivat olla esimerkiksi kansallinen tietomalli ja integraatio potilastietojärjestelmiin.
Digiterapiat mullistavat potilaiden hoitoa, mutta niiden positiivinen vaikutus viivästyy ja heikkenee ilman poliittista ja kansallista tukea. Digiterapiat tulee nostaa osaksi kansallista strategiaa ja digitaalisen terveyden tiekarttaa.
2. Rakennetaan kansallinen arviointimalli
Suomeen tulee rakentaa läpinäkyvä, tehokas ja selkeä digitaalisten terapioiden kansallinen arviointimalli. Tämä arviointimalli tulee rakentaa riippumatta siitä, rakennetaanko sitä seuraavat askeleet kansallisesti tai alueellisesti. Arviointimallissa on tarpeen erotella tekniset vaatimukset sekä vaikuttavuus. Tekniset vaatimukset voivat pohjautua olemassa oleviin standardeihin tai HTA-arviointien vaatimuksiin. Arviointikriteerit tulee rakentaa lääkinnällisen laitteiden vaatimusten päälle, jotta voidaan välttyä päällekkäiseltä työltä.
Arvioinnin kriteerien tulee olla samanlaisia muiden eurooppalaisten maiden kanssa. Suomi on markkinana liian pieni täysin omille ratkaisuille. Esimerkkeinä erilaisista lähestymistavoista toimivat Saksan DiGA-malli, Iso-Britannian NICE:n Evidence Standards Framework, Belgian Validation pyramid tai Yhdysvaltojen FDA:n Digital Health Software Precertification Program.
Arvioinnin toteuttamiseen ei ole välttämätöntä muodostaa uutta toimijaa. Luonnollisin toimija arviointeja suorittamaan on Fimea, mutta esimerkiksi Digi-HTA-pilottia vetävä Pohjois-Pohjanmaa sairaanhoitopiiri, Terveyden- ja hyvinvoinnin laitos tai jopa Valvira voisivat myös toimia arvioijina. Hajautettu malli, jossa arviointi tehdään esimerkiksi hyvinvointialueilla, mutta suositukset annetaan kansallisesti, on myös mahdollinen.
Hyväksynnän lopputuloksena digiterapiat sijoitetaan rekisteriin, joka on avoimesti saatavilla. Se sisältää digiterapioiden tärkeimmät perustiedot sekä tiedot vaikuttavuudesta, turvallisuudesta ja vaikuttavuudesta. Rekisteristä voidaan rakentaa erilainen ammattilaisille ja kansalaisille.
3. Rakennetaan kansallinen malli portaittain
Laajamittainen ja kansallinen korvattavuuteen perustuvan mallin suunnittelu ja toteutus kestää todennäköisesti vuosia. Odottelulle ei kuitenkaan ole aikaa, vaan asiaa tulee edistää, kokeilla käytännössä ja vakiinnuttaa digiterapiat osaksi hoitoa nopeasti ja ketterästi.
Lyhyellä aikavälillä tulisi hyödyntää nykyistä lainsäädäntöä ja kansallisen ohjaamisen keinoja. Rakenteilla olevat hyvinvointialueet ovat nykyisiä palveluiden järjestäjiä merkittävästi itsenäisempiä toimijoita, joilla on myös kokonsa puolesta mahdollisuus hyödyntää digiterapioita. Lyhyen aikavälin malli rakentuu siten hyvinvointialueiden hankintojen varaan.
Pitkällä aikavälillä tulee rakentaa kansallinen korvattavuuteen perustuva malli, joka toimii monin tavoin kuten lääkkeen hyväksyntäprosessi. Tässä mallissa on kuitenkin tärkeää ottaa huomioon lääkkeen ja digitaalisen ratkaisun erot. Digitaalisessa ratkaisussa on merkittävästi pienempi potentiaali vakaviin haittavaikutuksiin, joten arvioinnin tulee olla sen osalta kevyempi. Toisaalta digitaaliset ratkaisut muuttuvat jatkuvasti ja niiden vaikuttavuuden voidaan olettaa kehittyvän yli ajan.
Kuva 4. Porrastetun mallin ensivaiheessa kansallisella tasolla toteutetaan arviointi ja seuraavassa vaiheessa digiterapian korvattavuus.
Toisessa vaiheessa erityisesti korvattavuus vaatii lainsäädännön muutosta, koska nykyisin korvataan vain perinteisiä lääkkeitä eli hoitoon tarkoitettua fyysistä ainetta. Digiterapiat ovat vaikuttavuudeltaan verrattavissa lääkkeisiin, mutta niille ei kuitenkaan ole välttämättä tarpeen tehdä omaa lainsäädäntöään. Lääkekorvauksista määritellään yli kymmenessä laissa ja asetuksessa. Tärkein näistä lienee Sairausvakuutuslaki (21.12.2004/1224). Sairausvakuutuslaissa korvauksen perusteena on lääkärin määräys, joka on vaatimuksena myös suurimmalle osalle digiterapioista.
4. Liitetään digiterapiat osaksi hoitoa ja arkea
Digiterapioista ei ole hyötyä, jos ne eivät muodostu osaksi hoitoa ammattilaisen, potilaan ja palveluiden järjestäjän näkökulmasta. Digiterapioiden pitää sopia terveydenhuollon ammattilaisten työhön ja potilaiden arkeen. Terveydenhuollon ammattilaisille on tärkeää tuoda tietoa ratkaisujen kliinisestä näytöstä, vaikuttavuudesta ja turvallisuudesta helposti saatavilla tavalla. Digiterapioiden kehityksessä tulee kiinnittää erityistä huomioita ammattilaisten työnkulkuun. Ne eivät saa lisätä työmäärää, vaan niiden tulee olla mahdollisimman automatisoituja. Vastuu tästä on yrityksillä.
Kansalaisille tulee tarjota tietoa sekä digiterapioista että niiden käytöstä. Monet potilaat kaipaavat enemmän digipalveluita, mutta osa potilaista ei ole digitaalisten ratkaisujen jokapäiväisiä käyttäjiä. Erityisesti jälkimmäiselle ryhmälle tulee tarjota tukea sekä ohjeistusta digiterapioiden käyttöön. Pelkkä käyttäjäystävällinen ratkaisu ei riitä, vaan digiterapioista tarvitaan myös yleistä tietoa ja opastusta kansallisella tasolla.
Palveluiden tuottajien ja järjestäjien näkökulmasta on tärkeää, että digiterapiat integroituvat tietojärjestelmiin niiden vaikuttavuuden varmistamiseksi. Haasteena on sekä integraation toteuttaminen että tiedon hyödyntäminen. Integraation toteutukseen tarvitaan kansallinen standardi. HL7 FHIR-työryhmä (Fast Healthcare Interoperability Resources) valmistelee tällaista Suomeen. Integraatio omatietovarantoon on mahdollinen ratkaisu, mutta se vaatii myös laajempaa integraatiota potilastietojärjestelmiin, mikä lisää kompleksisuutta. Riippumatta valitusta ratkaisusta kansallinen malli on tärkeä mahdollistaja yhtenäisen toimintakentän rakentamiseksi.
Tietojen integrointi potilasjärjestelmiin on yksinkertaista nyt hyödynnettävien tietojen, kuten verenpaineen tai pituuden, osalta. Digiterapiat tuottavat kuitenkin usein uudenlaista tietoa, jolle ei löydy olemassa olevia tietorakenteita.
5. Kehitetään osaamista
Kansalaisten, ammattilaisten ja palveluiden tuottajien osaamista tulee lisätä. Varsinaisten digiterapioiden käytön ohjeistus ja käytettävyys on yritysten vastuulla, mutta tarvitaan myös kansallista koulutusta ja tiedon jakoa. Tämän tarkemman suunnittelun tulisi pohjautua ensimmäisten kokeilujen oppeihin. Osaamista tulee lisätä koko järjestelmän tasolla eikä pelkästään ammattilaisille tai potilaille.
6. Suunnitellaan rinnakkaisten digiterapioiden arviointia
Digiterapioita tule myös arvioida kokonaisuutena. Lääkkeissä tarjotaan usein vuosien tai jopa vuosikymmenien suoja kyseiselle lääkeaineelle tai lääkinnälliselle menetelmälle. Suojauksen raukeamisen jälkeen markkinoille tulee geneerisiä lääkkeitä eli rinnakkaislääkkeitä, jotka ovat kopioita alkuperäislääkkeistä. Digiterapiat eroavat lääkkeistä eikä niille ole järkevää asettaa vastaavia suojauksia. Palveluiden järjestäjien ja kansallisen tason valvonnan tulee arvioida ratkaisuja suhteessa toisiinsa, mutta huomioida, että täysin samanlaisia digiterapioita ei voida kehittää kuten lääkkeitä.
Ehdotamme, että järjestelmätasoisen arvioinnin suunnittelu aloitetaan mahdollisimman pian. Tämän haasteen ei tule kuitenkaan estää yhtenäisen markkinan rakennusta, koska ”rinnakkaisdigiterapioiden” vertailu vaatii tietoa niiden vaikuttavuudesta eikä markkinoilla ole vielä ylitarjontaa digiterapioista.
Lähteet
Haastattelut
Syksyllä 2021 toteutettiin 15 haastattelua, jotka kohdistuivat viiteen eurooppalaiseen maahan. Kaikista viidestä kohdemaasta haastateltiin vähintään yhtä julkisen organisaation edustajaa ja yhtä toimialan yrityksessä työskentelevää asiantuntijaa. Monet haastateltavat eivät halunneet, että heidän tietojaan jaetaan julkisesti. Tämän vuoksi haastateltavien tietoja ei julkaista.
Työpaja
Haastateltavat ja valitut asiantuntijat osallistuivat työpajaan, jossa pohdittiin mitä Euroopassa tulisi tehdä ja millä tavalla. Osallistujia oli yhteensä 30.
Kirjalliset lähteet
Federal Institute for Drugs and Medical Devices. 2022. For health and safety.
Finlex. 1987. Lääkelaki 10.4.1987/395 3 §.
Finlex. 2004. Sairausvakuutuslaki 21.12.2004/1224 luku 5 – Lääkekorvaukset.
Federal Institute for Drugs and Medical Devices. 2021. DiGA – Digital Health Applications.
Food and Drug Administration. 2020. Enforcement Policy for Digital Health Devices For Treating Psychiatric Disorders During the Coronavirus Disease 2019 (COVID-19) Public Health Emergency.
Food and Drug Administration. 2021. Digital Health Software Precertification (Pre-Cert) Program.
Digital Therapeutics Alliance. Digital Therapeutics Definition and Core Principles (PDF).
HealthcareITNews. 2021. France to enable rapid market access for digital therapeutics.
Healthtech Finland. 2020. Terveysteknologia osana terveysalaa.
HL7 FHIR. 2021. Summary.
Hyvivointiala HALI ry. 2021. Terveyspalveluiden digitalisaatio pehmensi koronaiskua.
IQVIA. 2021. Digital Health Trends 2021.
Kela. 2020. Lääkekorvauksia koskevat säädökset.
Käypähoito. 2020. Tyypin 2 diabetes.
Laine, M., Järveläinen, H., Vielma, M., Varjonen, J., Grönfors, M. ja Rautava, P. Diabeteksen hoidon toteutuminen ja kustannukset perusterveydenhuollossa: Esimerkkinä Paimion–Sauvon kansanterveyskuntayhtymä.
McKinsey. 2020. How COVID-19 has pushed companies over the technology tipping point—and transformed business forever.
Moovcare. 2021. Clinical studies. Linkki tieteellisen tutkimukseen: Overall Survival Results of a Trial Assessing Patient-Reported Outcomes for Symptom Monitoring During Routine Cancer Treatment.
National Institute for Health and Care Excellence. Evidence standards framework for digital health technologies.
OECD. 2021. Survey results: National health data infrastructure and governance (PDF).
Oulun yliopistollinen sairaala. 2021. Digi-HTA
Pear Therapeutics. 2021. reSET & reSET-O.
PWC. 2021. Chronic diseases and conditions are on the rise.
Odenkirk, Jillion. 2017. Readiness of electronic health record systems to contribute to national health information and research.
SmartCatalonia. 2020. mHealth.cat Mobile Health Plan.
Valuates Reports. 2020. Global Digital Therapeutics Market Size, Status and Forecast 2021-2027.
World Health Organization. 2020. COVID-19 significantly impacts health services for noncommunicable diseases.
Wouters O., McKee M., and Luyten J. 2020. Estimated Research and Development Investment Needed to Bring a New Medicine to Market, 2009–2018.




















Suosittelemme
Tästä eteenpäin.